Responsabilité du médecin : prodiguer des soins conformes aux règles de l’art ne suffit pas
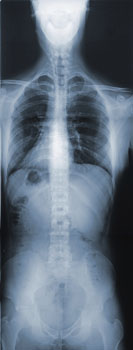 Exercer la médecine n’est pas chose simple. Un arrêt de la 1re chambre civile de la Cour de cassation du 25 novembre 2010 (nº de pourvoi 09-68631) en est un parfait exemple.
Exercer la médecine n’est pas chose simple. Un arrêt de la 1re chambre civile de la Cour de cassation du 25 novembre 2010 (nº de pourvoi 09-68631) en est un parfait exemple.
En mars 2000, une enfant profite d’une éclaircie pour aller faire du vélo. C’est avec un grand sourire qu’il enfourche son destrier mécanique et part pour une aventure qui va tourner au drame. En effet, quelques tours de pédales et le voilà hurlant de douleur après une lourde chute sur son avant-bras droit. Les parents affolés arrivent à son secours et s’empressent de le conduire aux urgences de la clinique la plus proche. C’est un médecin généraliste qui assure l’accueil dans ce service, comme c’est le cas dans de nombreux établissements privés en France. Des radiologies sont réalisées et le diagnostic est fait : fracture simple du cubitus droit. Le praticien prodigue alors des soins conformes aux règles de l’art en matière de fracture classique et l’enfant rentre chez lui. Le médecin n’imagine pas à cet instant que l’histoire est loin d’être terminée.
En fait, l’enfant présente une fracture plus complexe et plus rare appelée « fracture de Monteggia », associant une fracture cubitale à une luxation de la tête radiale, dont la prise en charge thérapeutique est différente d’une fracture simple. Pour les parents, cette erreur de diagnostic est donc à l’origine d’un traitement inadapté et d’un retard dans la prise en charge de l’état de leur enfant et il décide de rechercher la responsabilité du praticien devant les tribunaux pour le faire condamner à leur payer diverses sommes en réparation des préjudices subis par leur fille.
Après avoir pris en compte l’avis des experts, la cour d’appel déboute les parents. Si un premier expert reconnaît que le médecin généraliste, bien que non-urgentiste, était bien responsable du service des urgences de la clinique et aurait dû faire le diagnostic, un second expert a dû demander l’aide d’un sapiteur spécialiste en orthopédie et traumatologie pédiatrique pour diagnostiquer cette fracture peu courante et très loin d’être visible au premier coup d’oeil, surtout pour un médecin généraliste. Pour la cour d’appel, l’argument suivant lequel le praticien avait prodigué des soins consciencieux et conformes à ses connaissances de médecin généraliste suffit pour qu’il n’y ait pas de faute. Pas question pour les parents d’en rester là : un pourvoi en cassation est introduit.
Pour la Cour de cassation, « le médecin généraliste, n’avait pas la qualité de médecin urgentiste pour l’exonérer de sa responsabilité quand il est fait déontologiquement obligation à tout praticien de s’abstenir, sauf circonstances exceptionnelles, d’entreprendre ou de poursuivre des soins, ou de formuler des prescriptions dans des domaines qui dépassent ses connaissances, son expérience et les moyens dont il dispose », selon l’article 70 du code de déontologie médicale alors applicable, devenu l’article R 4127-70 du code de la santé publique. La Cour précise aussi que « commet une faute le médecin généraliste assurant les permanences d’accueil d’une clinique qui, au lieu d’orienter le patient victime d’une fracture vers le service de traumatologie compétent, interprète de façon inexacte les lésions clairement visibles sur les radiographies réalisées et pose ainsi un diagnostic erroné au regard des données acquises de la science », se rangeant ainsi à l’avis de l’expert le plus favorable aux plaignants.
Autre élément important à prendre en compte pour les généralistes qui assurent une permanence d’accueil : s’ils ne disposent pas d’un diplôme de médecine d’urgence, la décision de la Cour de cassation montre qu’il leur faut être particulièrement prudents quant aux diagnostics qu’ils portent et que leur reconnaissance d’omnipraticien est fragile. Il est précisé que la cour d’appel ne pouvait pas se fonder sur la qualité de médecin généraliste du praticien mis en cause inopérante au regard des compétences requises pour exercer les fonctions qu’il avait choisi d’assumer au sein du service des urgences de la clinique. Cette décision semble donc donner à la capacité de médecine d’urgence (Camu) et à la notion de « médecin urgentiste » une valeur juridique plus forte que celle qu’elle pouvait avoir jusque-là. En effet, ce n’est que depuis 2004 qu’un diplôme d’études spécialisées complémentaire en médecine d’urgence existe et parler de médecin urgentiste avant cette date ne peut faire référence qu’à la Camu. Exercer dans un service d’urgences sans disposer de ce diplôme semble donc accroître le risque de voir sa responsabilité engagée pour les praticiens.
Ce rappel à l’ordre d’un médecin généraliste, à un moment où l’on fait du médecin traitant le pivot de la médecine de proximité et d’un système de soins plus économe, est intéressant. Pas question pour l’omnipraticien de surestimer ses compétences s’il ne veut pas tomber sous le coup de l’article 70 du code de déontologie médicale. Prend aussi un risque le médecin généraliste qui va déléguer à un professionnel de santé un examen qu’il n’a pas les moyens de réaliser lui-même et pour lequel il n’a pas reçu de formation spécifique, sachant qu’aux vues des résultats de cet examen réalisé par un autre, il va engager sa responsabilité en rédigeant une prescription ; l’exemple du généraliste signant des ordonnances de lunettes qui lui sont soufflées par un opticien ou un orthoptiste est souvent cité pour illustrer une telle situation.
Faut-il voir là une obligation de résultat pour les médecins spécialisés en médecine générale ou une volonté d’indemniser à tout prix le patient victime d’une erreur ? Ce n’est pas certain. Il faut surtout y voir un rappel donné aux praticiens par la Cour de cassation de bien connaître leurs limites et de ne pas les dépasser. Des limites que les pouvoirs publics semblent inciter chaque jour ces mêmes médecins à franchir au prétexte de réaliser des économies de santé…
 Serait-ce le début d’une nouvelle ère dans la jurisprudence concernant le vaccin contre l’hépatite B et la sclérose en plaques ? La première chambre civile de la Cour de cassation dans une décision du 25 novembre 2010 (pourvoi nº
Serait-ce le début d’une nouvelle ère dans la jurisprudence concernant le vaccin contre l’hépatite B et la sclérose en plaques ? La première chambre civile de la Cour de cassation dans une décision du 25 novembre 2010 (pourvoi nº  Rares sont les médecins qui s’intéressent de près au règlement intérieur de l’établissement hospitalier au sein duquel ils travaillent. À leur décharge, les tâches administratives auxquelles ils sont de plus en plus souvent soumis font qu’ils préfèrent consacrer leur temps restant à assurer leur formation continue, sans pour autant négliger la prise en charge des malades. Une jurisprudence du début de l’année 2010 montre qu’ils feraient néanmoins mieux de relire ce règlement intérieur et de le respecter.
Rares sont les médecins qui s’intéressent de près au règlement intérieur de l’établissement hospitalier au sein duquel ils travaillent. À leur décharge, les tâches administratives auxquelles ils sont de plus en plus souvent soumis font qu’ils préfèrent consacrer leur temps restant à assurer leur formation continue, sans pour autant négliger la prise en charge des malades. Une jurisprudence du début de l’année 2010 montre qu’ils feraient néanmoins mieux de relire ce règlement intérieur et de le respecter. Le Conseil d’État a tranché : « il n’est loisible à tout médecin que de conclure un seul contrat de collaborateur libéral avec un confrère ». Et le Conseil d’État va même plus loin, puisque cette limitation à un seul contrat de collaborateur libéral s’impose aussi aux autres professions médicales (chirurgien dentiste, sage femme) : « la réglementation de la profession de médecin, ainsi d’ailleurs que celle des autres professions médicales, justifie légalement de limiter le nombre de collaborateurs libéraux dont le praticien peut s’entourer » comme l’explique une décision du 11 octobre 2011 (
Le Conseil d’État a tranché : « il n’est loisible à tout médecin que de conclure un seul contrat de collaborateur libéral avec un confrère ». Et le Conseil d’État va même plus loin, puisque cette limitation à un seul contrat de collaborateur libéral s’impose aussi aux autres professions médicales (chirurgien dentiste, sage femme) : « la réglementation de la profession de médecin, ainsi d’ailleurs que celle des autres professions médicales, justifie légalement de limiter le nombre de collaborateurs libéraux dont le praticien peut s’entourer » comme l’explique une décision du 11 octobre 2011 ( Hors le cas où leur responsabilité est encourue en raison d’un défaut d’un produit de santé, les professionnels de santé mentionnés au code de la santé publique, ainsi que tout établissement, service ou organisme dans lesquels sont réalisés des actes individuels de prévention, de diagnostic ou de soins ne sont responsables des conséquences dommageables d’actes de prévention, de diagnostic ou de soins qu’en cas de faute. C’est ce que prévoit l’article L 1142-1 de ce même code. Un tribunal va donc s’évertuer à rechercher la faute d’un praticien lorsque la responsabilité de ce dernier est mise en cause par un patient ou sa famille, mais il ne doit pas pour autant négliger les autres éléments du dossier…
Hors le cas où leur responsabilité est encourue en raison d’un défaut d’un produit de santé, les professionnels de santé mentionnés au code de la santé publique, ainsi que tout établissement, service ou organisme dans lesquels sont réalisés des actes individuels de prévention, de diagnostic ou de soins ne sont responsables des conséquences dommageables d’actes de prévention, de diagnostic ou de soins qu’en cas de faute. C’est ce que prévoit l’article L 1142-1 de ce même code. Un tribunal va donc s’évertuer à rechercher la faute d’un praticien lorsque la responsabilité de ce dernier est mise en cause par un patient ou sa famille, mais il ne doit pas pour autant négliger les autres éléments du dossier… La société Encore Events a organisé dans un local parisien, en février 2009, une exposition appelée « Our Body, à corps ouvert » présentant des cadavres humains « plastinés », ouverts ou disséqués, installés, pour certains, dans des attitudes évoquant la pratique de différents sports, et montrant ainsi le fonctionnement des muscles selon l’effort physique fourni. Cette technique développée depuis la fin des années 70 par un médecin allemand,
La société Encore Events a organisé dans un local parisien, en février 2009, une exposition appelée « Our Body, à corps ouvert » présentant des cadavres humains « plastinés », ouverts ou disséqués, installés, pour certains, dans des attitudes évoquant la pratique de différents sports, et montrant ainsi le fonctionnement des muscles selon l’effort physique fourni. Cette technique développée depuis la fin des années 70 par un médecin allemand,  Conformément à l’article L 1111-2 du code de la santé publique, toute personne a le droit d’être informée, préalablement à toute investigation, tout traitement ou toute action de prévention qui lui est proposé, sur les risques fréquents ou graves normalement prévisibles qu’ils comportent. Si une infection nosocomiale n’est pas de survenue fréquente, elle n’en est pas moins souvent grave, surtout à une époque où des germes multirésistants aux antibiotiques se répandent de par le monde. Mais il est vrai qu’il arrive à un praticien qui intervient depuis parfois plusieurs dizaines d’années, qui a traité des milliers de patients sans aucun problème de cette nature, qui a toujours fait preuve de la plus grande rigueur quand il est question de désinfection et d’asepsie, peut inconsciemment minimiser l’importance d’informer le patient de ce risque, à tel point qu’il ne l’évoque pas systématiquement avec chacun des malades qu’il doit prendre en charge.
Conformément à l’article L 1111-2 du code de la santé publique, toute personne a le droit d’être informée, préalablement à toute investigation, tout traitement ou toute action de prévention qui lui est proposé, sur les risques fréquents ou graves normalement prévisibles qu’ils comportent. Si une infection nosocomiale n’est pas de survenue fréquente, elle n’en est pas moins souvent grave, surtout à une époque où des germes multirésistants aux antibiotiques se répandent de par le monde. Mais il est vrai qu’il arrive à un praticien qui intervient depuis parfois plusieurs dizaines d’années, qui a traité des milliers de patients sans aucun problème de cette nature, qui a toujours fait preuve de la plus grande rigueur quand il est question de désinfection et d’asepsie, peut inconsciemment minimiser l’importance d’informer le patient de ce risque, à tel point qu’il ne l’évoque pas systématiquement avec chacun des malades qu’il doit prendre en charge. Il ne fait pas bon fréquenter les commissariats de police et les prisons dans les anciens pays du bloc de l’Est. Tout du moins, c’est ce que laissent à penser deux jurisprudences récentes de la Cour européenne des droits de l’Homme (CEDH).
Il ne fait pas bon fréquenter les commissariats de police et les prisons dans les anciens pays du bloc de l’Est. Tout du moins, c’est ce que laissent à penser deux jurisprudences récentes de la Cour européenne des droits de l’Homme (CEDH). Il peut arriver pour des raisons diverses qu’il soit interdit à un médecin ou à un chirurgien-dentiste de donner des soins aux assurés sociaux pour une période donnée. Lorsqu’il exerce en libéral, une telle sanction équivaut à la perte de ses revenus pendant le temps que dure l’interdiction, sans pour autant que les lourdes charges sociales, mais aussi celles liées au fonctionnement du cabinet et aux investissements effectués ne cessent de devoir être payées. Il peut aussi s’agir des charges relatives à une association au sein d’une société d’exercice libéral ou d’un autre type. C’est pour cette raison que l’intéressé peut être tenté de faire appel à un remplaçant ou à un collaborateur pour la durée de la sanction. Le Conseil d’État, dans une décision du 18 décembre 2009 (no
Il peut arriver pour des raisons diverses qu’il soit interdit à un médecin ou à un chirurgien-dentiste de donner des soins aux assurés sociaux pour une période donnée. Lorsqu’il exerce en libéral, une telle sanction équivaut à la perte de ses revenus pendant le temps que dure l’interdiction, sans pour autant que les lourdes charges sociales, mais aussi celles liées au fonctionnement du cabinet et aux investissements effectués ne cessent de devoir être payées. Il peut aussi s’agir des charges relatives à une association au sein d’une société d’exercice libéral ou d’un autre type. C’est pour cette raison que l’intéressé peut être tenté de faire appel à un remplaçant ou à un collaborateur pour la durée de la sanction. Le Conseil d’État, dans une décision du 18 décembre 2009 (no  Les infections nosocomiales sont une source de jurisprudences intarissable à notre époque. La décision de la première chambre de la Cour de cassation du 1er juillet 2010 (pourvoi no
Les infections nosocomiales sont une source de jurisprudences intarissable à notre époque. La décision de la première chambre de la Cour de cassation du 1er juillet 2010 (pourvoi no